La microscopie a été utilisée pendant de nombreuses décennies pour tester les thérapeutiques parodontales non chirurgicales (approche de Keyes) et fournir des informations sur la taille, la morphologie et la motilité des bactéries.
Le Dr. Paul Keyes est le pionnier de l’approche non chirurgicale des maladies parodontales. Ce dentiste chercheur a mis au point une approche thérapeutique qui allie l’examen parodontal, le microscope et l’emploi d’une pâte spécifique.
À la fin des années 70, un programme d’hygiène buccale appelé “technique de Keyes” a été grandement publicisé comme une alternative non-chirurgicale au traitement des parodontites sévères de l’adulte. Cette technique incluait :
-L’examen microscopique de la plaque.
-Le nettoyage des dents avec un mélange de sel, de bicarbonate de soude et peroxyde d’hydrogène.
-L’utilisation d’antibiotiques.
La technique de Keyes essayait de traiter toutes les conditions parodontales de la même manière. La méthode de Keyes a été délaissée quelques temps peu après son apparition il y a de cela plusieurs années. Aujourd’hui, c’est un dentiste français, Jacques Charon, qui a pris la relève en prônant une méthodologie semblable à celle de Keyes avec certaines différences…
Les modifications apportées par Dr. Charon sont l’absence de sondage dans les poches parodontales et aucun détartrage-surfaçage. Il met une grande emphase sur la relation patient-dentiste. Pour évaluer l’état de santé de la cavité buccale, il se base sur des critères microbiologiques et des critères cliniques: la suppuration, l’halitose, le saignement, la mobilité et la migration des dents ainsi que l’observation de la lamina dura sur une radiographie. Cette méthode n’utilise donc pas le sondage afin d’éviter la contamination d’un site à l’autre, la pénétration de bactéries au sein des tissus parodontaux profonds et les douleurs inutiles.
Avec le microscope à contraste de phase, il est devenu possible d’identifier la présence et la quantité de bactéries en nous basant sur la grosseur, la forme et la mobilité de ces dernières mais aussi de détecter la présence et l’activité des cellules de l’immunité intervenant dans la réaction inflammatoire parodontale.
À la base, dans une flore normale d’une bouche, la plaque se compose de cocci et de bâtonnets Gram positifs. Les bâtonnets Gram négatifs, les formes filamenteuses, les spirilles et les spirochètes apparaissent plus tard.
La microscopie peut détecter les modifications dans la morphologie et la motilité des bactéries de la plaque observées dans les parodontites . Des corrélations positives ont été mises en évidence entre les filaments mobiles et l’inflammation gingivale et entre les spirochètes et les profondeurs de poche. (Evian C.I., Rosenberg E.S., Listgarten M.A. Bacterial variability within diseases periodontal sites. J Periodontol 1982 ;53(10):595-8 ). La présence de bacilles mobiles dans la plaque sous-gingivale implique pour nombre d’auteurs non seulement un risque d’apparition d’une parodontite mais aussi de progression à terme de celle-ci; certains ont établi après examen en microscopie à contraste de phase des corrélations positives entre le pourcentage des bâtonnets mobiles, l’indice gingival (GI) et l’indice de plaque, ainsi qu’entre le pourcentage des spirochètes, l’indice de plaque et la profondeur des poches; ce point de vue a été confirmé par l’amélioration de l’état des sites où ces bactéries ont été soit éliminées, soit ramenées à des quantités neutralisant leur pathogénicité. Ces observations ont permis d’émettre l’hypothèse de la plaque spécifique (Loesche, 1987).
Cependant, la microscopie ne permet pas de différencier des espèces bactériennes particulières. Nous devons savoir que lorsque la flore se trouve en situation de parodontite, plusieurs bactéries sont impliquées, mais celles qui semblent prédominer se nomment Porphyromonas gingivalis, Prevotella intermedia, Actinobacillusactinomycetemcomitans, Peptostreptococcus micros, Bacteroides forsythus et Campylobacter rectus.
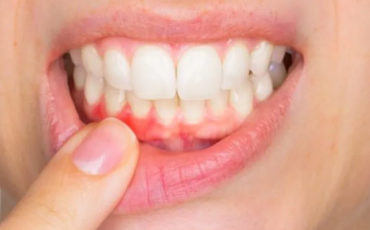
Ces bactéries sont, pour la plupart, anaérobies (sensibles à la présence d’oxygène), asaccharolytiques et Gram négatif. Elles sont capables de dégrader les peptides/protéines contenant des ponts disulfures et de produire des composés réducteurs malodorants responsables de l’halitose. La parodontite se manifeste par une accumulation de tartre, de rougeurs, de gencives enflammées, gonflées et luisantes, de saignements abondants au moindre toucher sans oublier la destruction du parodonte. Les poches ainsi créées offrent un environnement idéal aux bactéries où il fait bon proliférer…
On peut toutefois observer après prélèvement de plaque dentaire 2 types de flores parodontales caractéristiques observables au microscope à contraste de phase et permettant un diagnostic rapide de la santé parodontale.
Plaque compatible avec la santé parodontale
-Peu ou pas de bactéries mobiles
-batonnets
-filaments
-cocci
-cellules épithéliales
-PMN peu nombreux
Plaque non compatible avec la santé parodontale
-Densité et mobiliét bactérienne
-présence de vibrios et spirochètes
-Polymorphonucléaires actifs
-présentce de parasites oraux tels que E. Gingivalis ou Trichomonas Tenax
Les patients en parfaite santé parodontale exempts de saignement ne présente pas de parasites mais essentiellement des bactéries de forme cocoïdes et filamenteuses peu mobile.
Certains praticiens préfèrent utiliser la microscopie surtout pour motiver leurs patients à l’hygiène orale. La motivation vient par la visualisation de la flore bactérienne à l’aide du microscope et par la considération du dentiste face au problème du patient. Voyant que ce dernier lui accorde une attention particulière en lui présentant une solution qui mettrait fin au problème, le patient se sentira en confiance et sera prêt à mettre l’énergie nécessaire pour améliorer sacondition buccale. Il prendra ainsi conscience qu’il doit pratiquer une hygiène buccale optimale et il le fera alors de façon plus rigoureuse et régulière.
Selon Dr. Keyes, il serait possible d’étudier l’évolution de la plaque dentaire et ainsi d’identifier les pathogènes présents. Il prétendait que certains pathogènes seraient visibles à des stades avancés de la maladie et qu’il serait possible de les contrôler suite à leur identification et leur quantité.
Mais la microscopie permet également de mettrent en évidence l’action des cellules participant aux réactions immunitaires.
Le parodonte possède les moyens de défense communs à l’ensemble de l’organisme; il convient de souligner que les cellules immunitaires entretiennent des rapports étroits avec le système nerveux et ses dépendances exocrines ainsi qu’avec le système endocrinien. Les défenses immunitaires revêtent deux aspects :
· non-spécifique : il concerne :
· les tissus de revêtement
· les facteurs solubles (lysozyme, sialoperoxydase, lactoferrine, cystatines, complément, protéines de la phase aigüe)
· les phagocytes
· les plaquettes.
· spécifique : il incombe aux lymphocytes T et aux immunoglobulines (sécrétées par les lymphocytes B et les plasmocytes)
– Les macrophages phagocytent des débris cellulaires et bactériens grâce à leur système lysosomal abondant doué d’activités enzymatiques phosphatases acides élevées.
– Les mastocytes, souvent associés aux vaisseaux sanguins, augmentent en nombre en cas d’inflammation. En microscopie électronique, ils sont pourvus de grains sécrétoires opaques qui libèrent histamine et héparine pendant leur activité fonctionnelle.
– Les lymphocytes, plasmocytes et leucocytes polynucléaires neutrophiles n’apparaissent qu’en cas d’inflammation du ligament parodontal.
LES LEUCOCYTES
Contrairement aux globules rouges, les leucocytes (globules blancs) ont un noyau. Celui-ci est facile à observer au microscope, mais seulement après la coloration du frottis. Le noyau de ces cellules peut révéler des lobes multiples, ou il peut être indenté ou en forme de rein (réniforme). Habituellement, la forme du noyau des différents types de leucocytes est variable. Conjointement aux différentes couleurs des granules, la forme du noyau nous aide à reconnaître ces cellules. Les leucocytes se divisent en granulocytes et en cellules lymphoïdes.
Les leucocytes, surtout des neutrophiles, migrent vers le site lésé et représentent la plus importante défense locale. Les PMN quittent le vaisseau enflammé de la microvascularisation et migrent selon un gradient de concentration à travers des tissus vers l’épithélium de jonction pour former une barrière entre la plaque microbienne et les tissus gingivaux. Ces cellules sont capables de phagocyter, de tuer les bactéries et d’empêcher ainsi leur migration apicale et latérale. L’entrée des leucocytes dans les tissus parodontaux nécessite un roulement du leucocyte dans la lumière endothéliale et une interaction spécifique entre les molécules d’adhésion des cellules endothéliales et celles du leucocyte. Une déficience de ces molécules d’adhésion facilite l’infection parodontale
Les « polymorphonucléaires » (PMN) appelés aussi granulocytes semble posséder plusieurs noyaux, sont des globules blancs qualifiés de « non spécifiques » dans la mesure où ils ne sont pas dirigés contre un seul antigène. On les appelle polynucléaires en raison d’une erreur historique : de part le caractère lobé de leur noyau (de deux à cinq lobes en général.
Leur cytoplasme est riche en granules qui prennent des couleurs particulières les rendant faciles à reconnaître. Le noyau est condensé en petites masses, ou lobes. On trouve également dans le sang des cellules immatures. Elles se distinguent par leur noyau moins segmenté. Comme nous l’avons dit précédemment, on compte trois types de granulocytes : les neutrophiles, les éosinophiles et les basophiles.
-Les PMN neutrophiles
Les neutrophiles sont les leucocytes les plus communs. Ils ont un diamètre de 12 à 15 µm. Vous pouvez les reconnaître car leur noyau est divisé en de deux à cinq lobes reliés par un mince filament nucléaire. On les appelle polynucléaires neutrophiles. Le cytoplasme est transparent vu que ses granules sont minuscules et ont une légère teinte rosée. Les neutrophiles immature ont un noyau en forme de ruban ou de fer à cheval.
Ils ont un rôle primordial de phagocytose lorsqu’ils rencontrent une cellule étrangère ou infectée. Dans le sillon gingivo-dentaire, on retrouve constamment des cellules épithéliales desquamées provenant des épithéliums du sillon et de la jonction, ainsi que des leucocytes polynucléaires neutrophiles.
La phagocytose se déroule juste après la stimulation du neutrophile par un antigène porté par la cellule cible (cet antigène étant le plus souvent un fragment de membrane bactérienne ou un fragment de virus, reconnu comme étranger) avec l’émission de pseudopodes (longs prolongements cytoplasmiques) qui vont entourer la cellule cible, et finir par l’inclure dans le corps cellulaire du neutrophile. (Le chimiotactisme des neutrophiles dépend en grande partie de l’interleukine-8 (IL-8) produite par les neutrophiles eux-mêmes, les mononucléaires, les cellules endothéliales, les fibroblastes de divers tissus, les cellules synoviales, les chondrocytes, divers types de cellules épithéliales et diverses cellules tumorales.
Actinobacillus actinomycetemcomitans et d’autres bactéries possèdent une protéine inhibant leur chimiotactisme. Ceci interfère avec leur capacité à tuer et à phagocyter les cellules présentes. De plus les catalases et superoxydes dismutases rendent inactifs le peroxyde d’hydrogène et les anions superoxydes produits par les neutrophiles.
Les altérations tissulaires parodontales sont causées les toxines bactériennes mais aussi par les médiateurs biochimiques des polynucléaires neutrophiles.
-Les PMN Eosinophiles.
Les éosinophiles sont assez rares dans le sang. Leur taille est la même que celle des neutrophiles. Leur noyau comporte généralement deux lobes. Cependant, on a déjà observé des noyaux à trois ou quatre lobes. Le cytoplasme est rempli de granules qui prennent une couleur rose orangée caractéristique.
Le rôle essentiel des esosinophile est de s’attaquer aux parasites de l’organisme, sans les phagocyter : ils se fixent dessus, déversent leurs granules qui contiennent des enzymes destinées à les détruire.
Une augmentation de la population d’éosinophiles est appelée « éosinophilie », que l’on rencontre classiquement chez les individus atteints de maladie parasitaire.
Les vacuoles contenues dans leur cytoplasme contiennent des substances toxiques (histamine entre autres) pour les parasites (mais aussi contre l’organisme hôte). Ils jouent aussi un rôle (mineur) dans l’allergie, et dans l’inflammation.
-Les PMN Basophiles
Les basophiles sont les plus rares (0.5%) des granulocytes. Ils sont aussi un peu petits : leur diamètre est de 9 à 10 µm. Le cytoplasme est très riche en granules qui prennent une couleur pourpre foncée. Le noyau compte deux ou trois lobes, mais il est difficile de le voir en raison du nombre de granules qui le cachent Les inclusions cytoplasmiques contiennent de nombreuses molécules chimiques, et en particulier histamine, sérotonine, et héparine. L’histamine et l’héparine servent à empêcher la coagulation dans les vaisseaux sanguins, mais aussi à augmenter la perméabilité des capillaires, ouvrant ainsi la voie à la diapédèse.
L’histamine qu’ils sécrètent active la réaction inflammatoire…
Lorsqu’ils quittent les vaisseaux pour rejoindre les tissus, les basophiles se transforment en mastocytes. Ces cellules activées jouent un rôle majeurs dans l’inflammation, capables de relarguer leurs vacuoles au contact d’allergènes auxquels ils sont sensibles. Les polynucléaires et les mastocytes sont tous représentés au niveau du parodonte, mais les neutrophiles sont les seuls constamment présents dans les tissus parodontaux, le fluide et la salive de sujets indemnes de parodontites.
– les monocytes/macrophages :

Les monocytes, présents dans les vaisseaux parodontaux, ont un diamètre de 10 à 18 µ. Ils ont un grand noyau réniforme ou en forme de fer à cheval, dans certains cas à deux lobes. Le cytoplasme est transparent, mais à l’apparence du verre dépoli
Ces cellules sont très mobiles et se portent par chimiotactisme sur les sites enflammés. Leur facteur chimiotactique spécifique est la MCP-1 (monocyte chemoattractant protein 1).
Les macrophages sont la forme tissulaire des monocytes circulants, mais l’expression des récepteurs membranaires est différente. Ils sont essentiellement présents dans les tissus parodontaux et le fluide gingival (10 à 20% du total des immunocytes), après transformation; ces cellules, d’un diamètre parfois supérieur à 70 µ, ont pour rôle majeur d’éliminer les antigènes particulaires et les micro-organismes.
LES LYMPHOCYTES

Avec une proportion de 20 à 40 % et un diamètre de 8 à 10 µm, les lymphocytes sont très communs dans le sang. Ils sont généralement plus petits que les autres leucocytes, mais quand même un peu plus gros que les globules rouges.
Le cytoplasme est transparent. Le noyau est gros et arrondi en comparaison avec la cellule et en occupe la majeure partie. Dans tous les cas, une partie du cytoplasme demeure visible, généralement en position latérale.
Ils jouent un rôle dans L’immunité spécifique
Elle dépend des lymphocytes et de leurs produits (interleukines, antigènes HLA). Les lymphocytes représentent 20% des leucocytes circulants chez l’adulte. De nombreux lymphocytes matures peuvent survivre plusieurs années et ont un rôle de cellules à mémoire.
On connaît deux types principaux de lymphocytes : les T et les B; leurs fonctions sont distinctes, mais ils sont tous deux capables de reconnaître l’antigène. Leurs précurseurs apparaissent dans la moëlle osseuse; la différenciation des lymphocytes T s’opère dans le thymus et les lymphocytes B se différencient dans le foie du foetus et la moëlle osseuse chez l’adulte; dans ces organes, les précurseurs des lymphocytes matures acquièrent la capacité de reconnaïtre l’antigène grâce à l’apparition de récepteurs de surface.
Il existe une troisième population dépourvue de récepteurs d’antigènes, dont le rôle est cytotoxique, les natural killers (NK).
-Les lymphocytes T.
On en distingue deux sous-populations : les TH (T helpers) et les TC/S (T cytotoxiques/suppresseurs).
-Les lymphocytes B
Ils synthétisent les immunoglobulines (ou anticorps), insérées dans la membrane où elles jouent le rôle de récepteurs spécifiques pour l’antigène. Quand ils sont activés, ils se transforment en plasmocytes; très rarement présents dans la circulation, ces derniers se localisent essentiellement dans les divers tissus et les organes lymphoïdes; les anticorps qu’ils produisent ont une spécificité donnée et sont d’une seule classe d’immunoglobulines. Un nombre réduit de plasmocytes est trouvé aux stades initial et précoce des parodontites, qui correspondent à une gingivite modérée; dans les lésions établies, comme une gingivite chronique, la majeure partie de l’infiltrat est constitué de plasmocytes; au stade avancé, correspondant aux parodontites chroniques, l’infiltrat cellulaire est constitué essentiellement de lymphocytes, macrophages, neutrophiles et plasmocytes; ceux-ci se localisent toujours dans les couches profondes du conjonctif gingival, sous les neutrophiles.
Les cellules T et B sont activées quand elles lient leur antigène spécifique en présence de CPA. Cette reconnaissance de l’antigène agresseur a pour effets
·une prolifération et une différenciation en cellules effectrices ou à mémoire, clonées
·la production de cytokines et/ou la production d’anticorps (pour les B/plasmocytes).
Lors d’un premier contact avec l’antigène, on observe une période de latence, suivie d’une croissance exponentielle du titre d’anticorps (ceux-ci sont surtout des IgM), qui se stabilise sur un palier, puis décroît, soit par dégradation naturelle, soit par fixation sur l’antigène. Les anticorps produits lors d’une réponse secondaire vis-à-vis d’un antigène T-dépendant possèdent en général une meilleure affinité que ceux produits en réponse primaire.
LE FLUIDE GINGIVO CREVICULAIRE (FGC)
Le FGC possède un complexe de composés immunitaires plus important que celui des glandes salivaires. Le FGC provient des capillaires gingivaux d’où les cellules inflammatoires migrent. Sa composition révèle la présence de nombreuses cellules participant à la défense de l’hôte (des polymorphonucléaires neutrophiles [PMN], des lymphocytes T et B, des immunoglobulines [Ig], des molécules médiatrices de la réponse immunitaire, des cytokines : interleukines [IL] 1, 6 et 8 ; leucotriènes ; prostaglandines [PG]…). Des enzymes permettent de lutter contre l’invasion bactérienne, telles que la phosphatase acide (destruction de la paroi bactérienne), le lysozyme. Une synthèse locale de fractions du complément (C3 et C5) a été mise en évidence dans la gencive de patients atteints de parodontite. Le fluide est le réceptacle dans lequel des produits bactériens s’accumulent et déclenchent les phénomènes inflammatoires et immunitaires.
LA SUPPURATION
La suppuration est un signe fréquent de l’inflammation parodontale, c’est un exsudat contenant essentiellement des polynucléaires neutrophiles (PNn) du fluide gingival, sa présence témoigne de la présence d’une infection en cours ; peu d’études ont été faites sur l’association entre la présence d’exsudat purulent et la progression de la parodontite. HAFFAJEE et coll., en 1983, ne montrent pas d’association entre une suppuration présente à 5% et la progression des sites concernés ; en revanche, l’étude d’ARMITAGE et coll. (1994), dans laquelle la suppuration est présente à 25%, montre une forte association au risque de progression de la lésion.
L’AMIBE ORALE : ENTAMOEBA GINGIVALIS

E gingivalis est présent chez 65,4% des sujets de 30 à 34 ans et fortement présente en cas de parodontolyses destructrice. (Féki et Molet 1990 Rev Odontostom Tome 19 n°1)
Au microscope à contraste de phase on distingue
-une forte mobilité
-une forme ovalaire changeante
-des vacuoles cytoplasmiques
-un noyaux avec une bordure très dense noirâtre.
Selon Mark Bonner, Parodontiste Canadien, Entamoeba Gingivalis est présent dans tous les cas de parodontite active. On l’a considéré en tant que commensale pendant un siècle, pourtant c’est l’organisation la plus fréquente par rapport à la maladie. La microscopie à contraste de phase montre quelle phagocyte les noyaux des cellules rouges et blanches.
La destruction tissulaire semble suivre la lyse des leucocytes entourant les Entamoebeas.
Quatre-vingt-dix pour cent des maladies parodontales sont chroniques tandis que dix pour cent seulement sont agressives et accompagnés de destruction rapide d’os. L’absence des parasites a comme conséquence une gingivite bénine sans destruction d’os, et l’on peut envisager une guérison rapide. L’élimination de E. gingivalis avec une surveillance méticuleuse par microscopie à contraste de phase entraine un effet curatif rapide et complet. Le succès à long terme exige le contrôle périodique de la contamination de l’environnement, de la nourriture, de la transmission familiale,
L’amibiase orale est une maladie fréquente car elle affecterait réellement le tiers deux de la population humaine adulte. Les E. gingivalis ont des capacités phagocytaires et présentent une forte mobilité. Elle est associé à la destruction d’os.
“En terme d’étiologie E gingivalis possède toutes les caractéristiques d’un pathogène agressif : appel des neutrophiles, phagocytose des erythrocytes et des noyaux neutrophiles en procédant à l’adhésion puis à l’arrêt de fonction par l’engourdissement des grannules à l’intérieur des leucocytes préalablement à leur phagocytose.” (IDn°24, 18 Juin 2003)
Remerciment à Phil pour les illustrations.
Merci à ceux qui donnent sans reprendre et qui aident sans reproche …
Ceux-là seulement font avancer la Connaissance et le Savoir.
Dentisfuturis Webmaster – Olivier L.